Ung thư vú là ung thư thường gặp và gây tử vong nhiều nhất ở phụ nữ. Trên thế giới hằng năm có hơn 1.000.000 phụ nữ được chẩn đoán ung thư vú. Xuất độ ung thư vú có tăng nhưng tỉ lệ tử vong giảm do có nhiều tiến bộ trong tầm soát, chẩn đoán và điều trị.
Ung thư vú xuất hiện khi vài tế bào vú bắt đầu tăng trưởng bất thường, các tế bào này sinh sôi nhanh hơn các tế bào lành và tụ lại thành khối bướu. Thường ung thư mọc từ các tế bào của ống dẫn sữa (gọi là ung thư ống dẫn - chiếm 80%), cũng có thể từ mô tuyến gọi là các tiểu thùy (ung thư tiểu thùy - chiếm 10%) hoặc từ các loại tế bào khác trong vú hiếm gặp hơn. Các tế bào ung thư có thể lan tràn đến các hạch lymphô vùng nách và di căn xa đến các nơi khác trong cơ thể.
Hiện nay, trên thế giới tỉ lệ sống còn ung thư vú đã tăng lên, nhờ chẩn đoán sớm, các phương pháp điều trị mới và biết rõ căn bệnh hơn. Ngày càng có nhiều bệnh nhân được điều trị bảo tồn tuyến vú hoặc tái tạo tuyến vú sau đoạn nhũ trả lại hình dáng của tuyến vú, niềm kêu hãnh của nữ tính.
1. Nguyên nhân và các yếu tố nguy cơ
Nguyên nhân ung thư vú chưa được xác định rõ. Tuy nhiên, có nhiều yếu tố nguy cơ làm gia tăng ung thư vú.
- Yếu tố di truyền: có mẹ, chị bị ung thư vú đặc biệt lúc tuổi trẻ, nguy cơ ung thư vú tăng lên. Khoảng 5-10% ung thư vú liên hệ tới các đột biến gen truyền qua nhiều thế hệ trong một gia đình. Hiện tại, đã xác định được vài gen đột biến. Đặc biệt hai gen BRCA1 (Breast cancer gene 1) và BRCA2 (Breast cancer gene 2) gia tăng nguy cơ ung thư vú lẫn ung thư buồng trứng. Đột biến gene BRCA là yếu tố tiên đoán mắc ung thư vú mạnh nhất, với nguy cơ tích lũy ung thư vú tăng theo tuổi, từ 3% ở 30 tuổi tăng lên 85% ở 70 tuổi.
- Tuổi: nguy cơ ung thư vú tăng dần theo tuổi, nhưng dưới 30 tuổi nguy cơ này không đáng kể.
- Nội tiết: có kinh đầu tiên sớm (<12 tuổi) và mãn kinh trễ (>55 tuổi) làm tăng nguy cơ ung thư vú 2 lần so với có kinh đầu sau 15 tuổi và mãn kinh ở tuổi 45. Nguy cơ tăng lên khi không có con hoặc có con đầu sau tuổi 35. Liệu pháp nội tiết thay thế để giảm triệu chứng mãn kinh dùng loại thuốc phối hợp estrogen và progesteron có gia tăng nguy cơ ung thư vú.
- Bệnh lý: một số bệnh lý tuyến vú có trước như bệnh tuyến xơ hóa, bướu nhú, tăng sản ống tuyến vú không điển hình có thể làm gia tăng nguy cơ ung thư vú.
- Các yếu tố khác: sự phơi nhiễm bức xạ ion hóa tăng nguy cơ ung thư vú đặc biệt nếu xảy ra trước 40 tuổi. Ước lượng 25% ung thư vú có liên quan đến tình trạng thừa cân. Béo phì cùng với uống rượu và ít vận động cũng là nguy cơ chính của ung thư vú.
2. Chẩn đoán
Tình huống mắc bệnh
Tình huống sớm
Bệnh nhân được phát hiện qua tầm soát bằng nhũ ảnh, qua khám sức khỏe định kỳ, thường là sau khi siêu âm.
Tình huống thường gặp
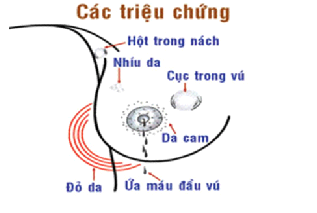
Cục trong vú hoặc tiết dịch núm vú một bên là triệu chứng thường gặp.
Tình huống trễ
Bướu tiến triển tại chỗ làm da vú dầy lên hoặc biến đổi, dấu da cam, da co kéo, núm vú bị lún hoặc xù xì. Xuất hiện hạch nách hoặc hạch trên xương đòn. Giai đoạn di căn lan tràn có thể gặp các triệu chứng như khó thở, gãy xương, báng bụng …
Hình 1: Các triệu chứng ung thư vú
Chẩn đoán (định bệnh)
Bác sĩ sẽ hỏi bệnh sử, khai thác tiền căn cá nhân về các yếu tố nguy cơ ung thư vú, cũng như tiền căn ung thư gia đình của bệnh nhân. Thăm khám tuyến vú và hạch nách xem coi một cục trong vú khả năng lành hay ác và cho các xét nghiệm để chẩn đoán.
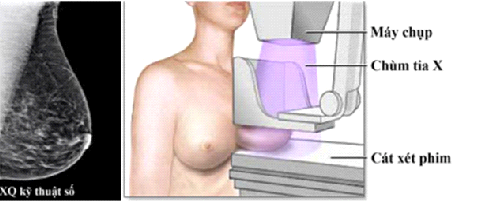
Nhũ ảnh (chụp hình vú bằng X-quang)
Nhũ ảnh được chỉ định trong chẩn đoán và tầm soát ung thư vú. Đây là một phương pháp tầm soát có giá trị và đã chứng minh góp phần làm giảm tỉ lệ tử vong ung thư vú.
Hình ảnh bất thường chủ yếu của vú mà nhủ ảnh tìm được là các chấm vôi li ti và các khối (cục). Hình dạng và cách sắp xếp các đốm vôi li ti có thể giúp bác sĩ X-quang cân nhắc xem có phải là ung thư hay không. Khi các đốm vôi li ti chưa đủ để cần phải làm sinh thiết, bác sĩ sẽ đề nghị theo dõi và làm lại nhũ ảnh ở thời điểm thích hợp. Nhiều khi các đốm vôi li ti khiến nghi ngờ ung thư, phải làm sinh thiết. Tương tự, hình ảnh các khối (cục) trên phim vú cũng có thể là lành hoặc ác, bác sĩ sẽ đưa ra lời khuyên xử trí phù hợp.
Hình 2: chụp nhũ ảnh
Siêu âm vú
Siêu âm vú là một phương tiện chẩn đoán hình ảnh quan trọng sau nhũ ảnh. Siêu âm cho biết thêm tính chất của khối (cục) khó xác định trên nhũ ảnh. Siêu âm vú thường được chỉ định, đặc biệt ở các bệnh nhân trẻ có mô vú dày để phân biệt ung thư và các khối (cục) lành tính.
Siêu âm được chỉ định để phát hiện di căn hạch nách. Ngoài ra, siêu âm có thể hướng dẫn sinh thiết hoặc chọc hút thử tế bào (gọi là FNA) để chẩn đoán.
MRI vú
MRI vú được chỉ định cho một số tình huống bệnh đặc biệt khi nhũ ảnh nghi ngờ có ung thư vú tiềm ẩn, nhiều khối (cục), di căn hạch nách chưa rõ nguồn gốc. MRI có thể được thực hiện cho các bệnh nhân có đậm độ mô vú dày, tầm soát ung thư vú có tính gia đình và đánh giá giai đoạn bệnh trước mổ (đặc biệt là ung thư dạng tiểu thùy). MRI vú có thể được sử dụng ở bệnh nhân có đặt túi độn vú. Ngoài ra, MRI vú còn có thể hướng dẫn sinh thiết khi không thấy tổn thương trên nhũ ảnh hoặc siêu âm vú.
Hình cắt lớp positron (Positron Emission Tomography: PET)
Hiện nay PET và PET/CT được chỉ định khi các phương tiện hình ảnh khác không xác định được trong ung thư vú di căn, PET có thể hỗ trợ đánh giá sự lan tràn của bệnh và có thể giúp thay đổi xử trí ở một số bệnh nhân.
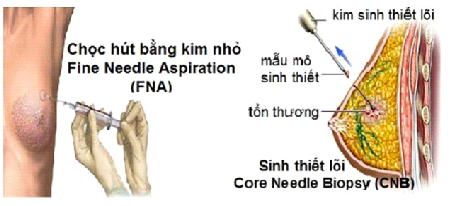
Sinh thiết
Đa số các u vú phát hiện qua thăm khám hoặc qua các phương tiện chẩn đoán hình ảnh đều được chỉ định sinh thiết để quyết định hướng xử trí. Có nhiều phương pháp sinh thiết có các ưu điểm và hạn chế khác nhau như: chọc hút tế bào bằng kim nhỏ (Fine needle Aspiration: FNA)
, sinh thiết lõi kim dưới hướng dẫn của siêu âm, sinh thiết qua định vị bằng kim dây trên nhũ ảnh, sinh thiết dưới hướng dẫn MRI, sinh thiết mở lấy trọn bướu hoặc một phần bướu. Sự lựa chọn phương pháp sinh thiết nào tùy thuộc vào mức độ nghi ngờ ác tính, kích thước, vị trí bướu, phương tiện sẵn có và ý thích của bệnh nhân.
Hình 3: Chọc hút bằng kim nhỏ (FNA) và sinh thiết lõi kim
Giai đoạn bệnh và độ ác tính
Giai đoạn bệnh được tính theo khối bướu lớn cỡ nào và có ăn lan tới đâu gồm các giai đoạn 0, I, II, III và IV. Giai đoạn 0 rất sớm, chưa xâm lấn. Giai đoạn I, II ung thư xâm lấn giai đoạn sớm. Giai đoạn III ung thư xâm lấn, tiến triển tại chỗ. Giai đoạn IV đã lan tràn hay di căn xa. Độ ác tính gồm grad thấp (độ 1) các tế bào ung thư lớn chậm, grad trung bình (độ 2) và grad cao (độ 3) các tế bào ung thư lớn nhanh.
3. Điều trị
Các phương pháp điều trị chuẩn là phẫu trị, xạ trị, hóa trị, liệu pháp nội tiết và liệu pháp sinh học (nhắm trúng đích). Bác sĩ cân nhắc tình hình của người bệnh mà phối hợp vài phương pháp dựa vào các yếu tố như: ung thư vú loại gì, kích thướu bướu cỡ nào, ở giai đoạn mấy, tế bào ung thư có grad cao hay thấp, người bệnh đã mãn kinh chưa, tình trạng của các thụ thể đặc biệt ER, PR, HER2 và sức khỏe chung của người bệnh.
Phẫu trị
Liệu pháp bảo tồn vú: bác sĩ cắt rộng khối bướu (lấy khối bướu và một viền an toàn mô lành xung quanh) kết hợp với xạ trị sau mổ áp dụng cho các bướu nhỏ.
Đoạn nhũ tận gốc biến đổi (Phẫu thuật Patey): đoạn nhũ lấy trọn tuyến vú, nạo nhiều hạch nách cùng bên vú.
Tái tạo vú tức thì: ngay sau đoạn nhũ, bệnh nhân được tái tạo lại hình dáng tuyến vú bằng mô tự thân (vạt cơ lưng, vạt cơ thẳng bụng, vạt ở mông, đùi) hoặc với túi độn (túi nước muối hoặc silicon
Hình 4: Phẫu thuật tái tạo vú bằng vạt da cơ lưng rộng và túi độn
Xạ trị
Xạ trị là dùng các chùm tia năng lượng cao để tiêu diệt tế bào ung thư. Thường dùng là xạ trị ngoài, một máy xạ phát chùm tia đúng vào tuyến vú. Xạ trị luôn được dùng sau mổ bảo tồn vú dành cho các ung thư vú giai đoạn sớm. Sau đoạn nhũ thực hiện cho các khối bướu lớn hoặc có hạch di căn.
Hóa trị
Hóa trị là dùng thuốc giết các tế bào ung thư. Sau mổ nếu có nguy cơ tái phát hoặc di căn, bác sĩ dùng hóa trị gọi là hóa trị hỗ trợ. Hóa trị cũng dùng điều trị những người bệnh có ung thư lan tràn trong cơ thể. Tác dụng phụ của hóa trị gồm rụng lông tóc, nôn mửa, mệt mỏi và dễ nhiễm trùng. Hiếm gặp hơn: mãn kinh sớm, hại tim thận và các dây thần kinh ngoại biên.
Liệu pháp nội tiết
Các bác sĩ xếp ung thư vú theo nhóm có thụ thể estrogen dương (ER+), thụ thể progesteron dương (PR+) hoặc thuộc nhóm ER- và PR-. Liệu pháp nội tiết được dùng khi ung thư vú nhạy với hormon, nhóm ER+, PR+. Tamoxifen (thuốc kháng estrogen) ngăn không cho estrogen gắn vào thụ thể trên bề mặt tế bào ung thư, làm tế bào ung thư chậm tăng trưởng và chết đi. Các thuốc ức chế men aromatase gồm Anastrozole (Arimidex), Letrozole (Femara) và Exemestane (Aromasin), ngăn cơ thể làm ra estrogen ở phụ nữ mãn kinh. Gần đây, Fulvestran (Faslodex), thuốc khóa thụ thể estrogen đã được chứng minh hiệu quả tốt cho bệnh nhân mãn kinh bị ung thư vú có thụ thể nội tiết dương tính.
Hóa trị hoặc liệu pháp nội tiết hỗ trợ sau mổ nhằm làm giảm nguy cơ tái phát. Lựa chọn hóa trị hay nội tiết dựa vào: người bệnh mãn kinh hay chưa, phân nhóm sinh học (xét nghiệm tình trạng thụ thể ER, PR, HER2), độ ác tính (grad), kích thước bướu, giai đoạn bệnh.
Liệu pháp sinh học (nhắm trúng đích)
Xáo trộn gen
HER2 tạo ra loại thụ thể đặc biệt gọi là HER2 cho biết liệu pháp nhắm trúng đích dùng có hiệu quả hay không. Trastuzumab (Herceptin) là một liệu pháp nhắm đích phân tử HER2. Khoảng 25% bệnh nhân ung thư vú có đột biến gen
HER2. Trastuzumab gắn chặt để trói tay HER2, không cho ung thư phát triển. Nếu không có HER2, ung thư vú không nhạy với Herceptin. Hiện nay, có thêm nhiều thuốc mới như Pertuzumab, T-DM1, Lapatinib, Everolimus…
Theo dõi
Sau điều trị bệnh nhân cần được theo dõi định kỳ để bác sĩ thăm khám, làm các xét nghiệm thích hợp tùy theo giai đoạn bệnh và phương pháp điều trị nhằm phát hiện và xử trí các trường hợp tái phát, tác dụng phụ và các di chứng của điều trị, cũng như hướng dẫn dinh dưỡng và nâng cao chất lượng cuộc sống cho bệnh nhân. Thường các bác sĩ khuyên nên chụp nhũ ảnh hằng năm và tái khám mỗi 3-6 tháng cho 3 năm đầu, 6-12 tháng cho 2 năm tiếp theo và 12 tháng cho các năm sau đó.
Sống còn và dự hậu
Dự hậu ung thư vú thay đổi tùy theo giai đoạn bệnh, loại mô học, độ ác tính, tình trạng di căn hạch và các dấu hiện sinh học của bướu: ER, PR và HER2.
Ung thư vú có tỉ lệ sống còn tương đối tốt hơn các ung thư khác. Sống còn 5 năm khoảng 81%. Tỉ lệ sống còn cao ở các nước phát triển (từ 58% đến 81%) và tỉ lệ này thấp hơn ở các nước đang phát triển (từ 32% đến 67%).
Kết luận
Các chị em phụ nữ hãy “lắng nghe” cơ thể, hiểu rõ bộ ngực mình, khi có dấu hiệu bất thường nên đi khám ngay tại các cơ sở điều trị chuyên khoa. Tránh một số cách trị bệnh không đúng như đắp thuốc rút mủ, lấy cùi, giặt lá cây hoặc chích lể làm bệnh bùng lên thì chỉ còn cách trị tạm bợ và dự hậu rất xấu. Các bác sĩ chuyên khoa phối hợp phẫu - xạ - hóa trị và liệu pháp sinh học thật nhuần nhuyễn phù hợp với từng người bệnh, giúp cho bệnh nhân ung thư vú giai đoạn sớm nhiều người khỏi bệnh, ung thư vú giai đoạn trễ và lan tràn kéo dài sống còn và tăng chất lượng cuộc sống.
Hiện tại Bệnh viện Ung bướu Thành phố Cần Thơ đã triển khai đầy đủ các phương pháp chẩn đoán và điều trị ung thư vú.